Meningitis en el paciente pediátrico. La meningitis es una enfermedad generalmente grave, que tiene variadas complicaciones según el agente que la causa. Esta enfermedad siempre requiere un tratamiento rápido, por la velocidad de su evolución y la posibilidad de secuelas o de muerte.
Si bien la inflamación de las meninges puede ser causada por una amplia variedad de agentes, la presentación clínica inicial puede ser muy similar en una meningitis viral, en una bacteriana o en una por causa química. Esto, porque cualquiera de estos agentes es capaz de estimular el proceso de inflamación de las meninges y/o del tejido nervioso a través de la cascada de las citoquinas.
Las meninges, (duramadre, aracnoides y piamadre), que envuelven el tejido encefálico y la médula espinal, son sembradas con microorganismos por vía hematógena, reaccionando con inflamación, la que se traduce por alteraciones clínicas como irritabilidad y rigidez de nuca, junto a cambios en la celularidad y en las características químicas del líquido cefalorraquídeo.
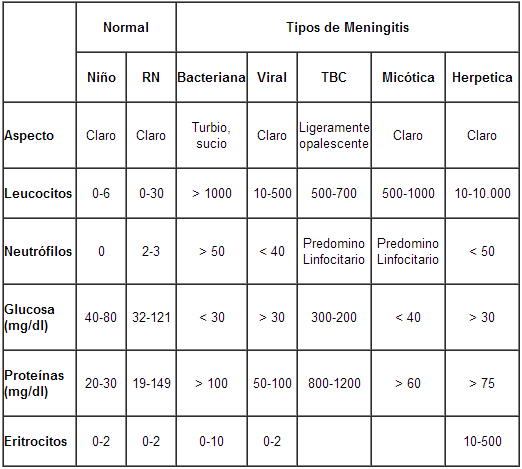
Tabla 1. Características del LCR en Niños Sanos y en Niños con Diagnóstico de Meningitis
Epidemiología
Los agentes bacterianos responsables de esta patología son variados; sin embargo, son las etiologías bacterianas más frecuentes a nivel mundial, tanto en niños como en adultos (más del 50%). En Pediatría, los patógenos bacterianos difieren por grupo etario; por ellos en la población pediátrica las meningitis se clasifican, etiológicamente, en tres grandes grupos:
I. Recién nacidos a tres meses: este grupo representa el de mayor riesgo y los gérmenes etiológicos a considerar son el Streptococcus b hemolítico grupo B (SGB), E. Coli, Listeria monocyotogenes, Enterococcus y otros bacilos Gram negativos diferentes de E. coli. Aunque en los niños menores de 1 mes, hay una ligera predilección por S. Agalactiae, Escherichia Coli y Listeria.
La meningitis por SGB puede tener una presentación temprana y otra tardía, al igual que la sepsis o neumonía; esto se refiere al momento del diagnóstico del cuadro meníngeo, antes o después de los primeros cuatro días de vida. Esta diferenciación arbitraria define que los recién nacidos, (por ejemplo, si el médico conoce los antecedentes maternos, como colonización por SGB o el que la madre haya tenido un niño previo con enfermedad invasora por SGB), se beneficiarían del uso profiláctico de antibióticos durante el parto, reduciéndose así la incidencia de infección por SGB dentro de los primeros 4 días de vida.
La segunda causa en importancia es la E. coli y otros bacilos Gram negativos, especialmente la E. coli capsulada K1 que es la responsable del 40% de las septicemias neonatales y del 75% de las meningitis por E. coli. Entre los otros bacilos Gram negativos es importante mencionar especies de Klebsiella, Enterobacter, Proteus, Citrobacter, Salmonella y Pseudomonas. Estos agentes, cuando son aislados desde el líquido cefalorraquídeo (LCR), generalmente traducen una infección adquirida dentro de un ambiente nosocomial, en niños de alto riesgo y hospitalizados por períodos prolongados.
II. Tres meses a cuatro años: En este grupo las principales causas de meningitis bacteriana son Neisseria meningitidis y Streptococcus pneumoniae. Con anterioridad al uso de la vacuna contra Haemophilus influenzae (Hib titer), este agente fue responsable de una fracción importante de las infecciones del sistema nervioso central y septicemias en este grupo etario. Hoy representa un diagnóstico de excepción que obliga a preguntar dirigidamente el antecedente de vacunación.
III. Mayores de cuatro años: La Neisseria meningitidis y el Streptococcus pneumoniae son responsables de la mayoría de las meningitis bacterianas en niños mayores y adultos.
Los mecanismos de transmisión son principalmente el contacto directo con secreciones infectadas, ya sea genitales en el momento del parto (por ejemplo: SGB, Listeria monocytogenes), respiratorias como en la meningitis por Neisseria meningitidis, Streptococcus pneumoniae, o por vía hematógena como es la situación de la meningitis por SGB de presentación temprana.
Cuando la infección por Neisseria meningitidis compromete sólo el SNC es de buen pronóstico; sin embargo, cuando la enfermedad se manifiesta con sepsis, la mortalidad puede ser de alrededor de un 10 a 15%. Las secuelas auditivas como sordera u otras pueden verse en hasta el 10% de los que se recuperan de la forma grave de enfermedad meningocócica con meningitis.
El Streptococcus pneumoniae, como agente causal de infecciones respiratorias (otitis media aguda, neumonía) y cuadros invasores como septicemia, artritis, meningitis, reviste hoy gran importancia clínica y epidemiológica, al reconocerse un aumento creciente de las cepas resistentes a las penicilina y cefalosporinas. En la última década, los niveles globales de resistencia se han elevado a cifras del 28%, concentrándose las cepas más resistentes en menores de dos años, justamente aquella población en que la infección invasora es más frecuente. La mortalidad por meningitis es de alrededor de 10%. El uso indiscriminado de antibióticos ha llevado a esta situación, en que las opciones terapéuticas deben ser juiciosas, pero a la vez oportunas, como al enfrentar la elección de un antibiótico en un niño con meningitis. La aparición de nuevas formulaciones de vacuna aplicables a los niños de riesgo pudiera significar un gran aporte en la prevención de cuadros invasores letales y de aquéllos que dejan secuelas, como típicamente ocurre con la meningitis: secuelas auditivas, trastornos convulsivos, hidrocefalia y trastornos del desarrollo.
Tratamiento antibiótico
Ante la sospecha de meningitis bacteriana, y una vez que todos los cultivos han sido obtenidos, se inicia un tratamiento empírico de acuerdo a la edad y otros factores epidemiológicos como: antecedentes de hospitalización y procedimientos invasores, uso previo de antibióticos, contacto con un caso índice con meningitis, asistencia a sala cuna o jardín infantil. Algunos elementos clínicos serán también de gran ayuda en la orientación etiológica y consecuentemente terapéutica tales como la presencia de exantema petequial o purpúrico y la presencia de otros focos, como neumonía o artritis.
En el grupo de recién nacidos (0 a 28 días), se recomienda la asociación de ampicilina con un aminoglucósido, como gentamicina, o con una cefalosporina, como cefotaxima. En un ambiente intrahospitalario y en casos de meningitis de instalación tardía, se puede utilizar vancomicina asociada a un aminoglucósido o una cefalosporina de tercera generación. En los lactantes de uno a tres meses, en que, a los gérmenes causantes de meningitis en recién nacidos, se suman con mayor frecuencia los gérmenes más frecuentes en el grupo etario mayor, como el Streptococcus pneumoniae, se puede usar la asociación ampicilina con cefotaxima, en espera de los resultados definitivos de los cultivos.
La recomendación actual de la Academia Americana de Pediatría es que todo niño mayor de un mes, con sospecha de meningitis por Streptococcus pneumoniae debe recibir en forma empírica vancomicina asociada a cefotaxima o ceftriaxona hasta que se disponga de estudios de sensibilidad antibiótica del neumococo. Esta sugerencia es fundamentada en la alta tasa de resistencia a penicilina y cefalosporinas de los neumococos identificados en cuadros invasores de lactantes pequeños y preescolares.
Las dosis recomendadas para tratamiento de neumococo resistentes son: vancomicina 60 mg/Kg/día, IV, fraccionado c/6 hrs y monitorizado con niveles plasmáticos, asociado con cefotaxima 300 mg/Kg/día, IV, repartido c/6 hrs o ceftriaxona 80 a 100 mg/Kg/día IV, una vez al día, (doble de la dosis en el primer día fraccionado en dos dosis).
La conducta a seguir en conocimiento de los resultados bacteriológicos es discontinuar la vancomicina si la cepa neumocócica es sensible a la penicilina, cambiar a ésta o continuar y completar tratamiento con cefalosporinas. Si la cepa es resistente a penicilina pero es sensible a cefalosporinas de tercera generación, continuar con cefotaxima o ceftriaxona. Cuando la cepa es resistente a penicilina y a cefalosporinas pero sensible a rifampicina continuar con dosis altas de vancomicina y cefalosporinas y agregar rifampicina. En esta situación es deseable realizar una punción lumbar de control a las 24 – 36 hrs de tratamiento. La duración mínima del tratamiento es de 10 días; sin embargo, la evolución clínica y bacteriológica determinará el tiempo total de tratamiento.
En meningitis por meningococo la terapia debe durar entre 5 a 7 días parenteral y en meningitis por Haemophilus influenzae 10 días.
La duración del tratamiento en meningitis del recién nacido por SGB es de 14 días en meningitis no complicadas, y hasta un mes en casos con osteomielitis y ventriculitis. En meningitis por bacilos Gram negativos 14 días o de acuerdo a evolución clínica o bacteriológica. 10).
Puede interesar, sobre todo en caso de neumococos problemáticos, el lograr picos altos de antibióticos para que penetren mejor en el LCR: la dosis total del día, en límites altos, ponerla en menos veces: Cefotaxima 400 mg/k/día en 2 dosis cada 12 horas o Ceftriaxona 200 mg/K/día en una dosis cada 24 horas.