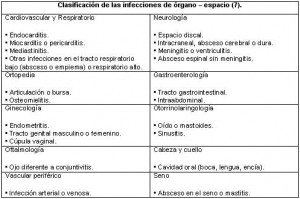
Incisional superficial
- Ocurre dentro de los 30 días después de cirugía.
- Compromete únicamente la piel y tejidos blandos subcutáneos a la incisión.
Mínimo una de las siguientes condiciones:
- Drenaje purulento, con o sin confirmación microbio-lógica por la incisión superficial.
- Aislamiento del microorganismo en un fluido o tejido.
- Mínimo uno de los siguientes signos o síntomas de infección: dolor, inflamación, eritema, calor o que el cirujano haya abierto deliberadamente la herida quirúrgica, excepto si el cultivo es negativo.
- Diagnóstico de ISO por el cirujano.
No se reporta como incisión superficial
- Inflamación o secreción del sitio donde entra el punto.
- Infección en la episiotomía o en la circuncisión de un recién nacido.
- Infección de una quemadura.
- Si la incisión compromete planos más profundos, que se extienda a la fascia o al músculo. (7)
Incisional profunda
- Infección que ocurre en los 30 días después de la cirugía si no existe un implante.
- Hasta un año después si hay implante relacionado con la cirugía.
- La cirugía envuelve tejidos blandos profundos (fascia y músculo).
Mínimo una de las siguientes condiciones:
- Drenaje purulento de esta zona, sin que comprometa infecciones de órgano y espacio del sitio operatorio.
- Dehiscencia de suturas profundas espontáneas o deliberadamente por el cirujano cuando el paciente tiene al menos uno de los siguientes signos o síntomas: fiebre (>38ºc), dolor localizado, irritabilidad a la palpación; a menos que el cultivo sea negativo.
- Absceso u otra evidencia de infección que afecte la incisión profunda al examen directo, durante una reintervención, por histopatológica o examen radiológico.
- Diagnóstico de infección incisional profunda hecha por el cirujano o por la persona que lo esté atendiendo. (7)
No es reportada como incisional profunda
- Infecciones que comprometan el plano superficial y profundo son catalogadas como profundas.
- Infecciones de órgano y espacio que drenen a través de la incisión.
- Infección de órgano y espacio
- La infección ocurre en los 30 días siguientes a la cirugía, sin implante.
- La infección ocurre al año siguiente de la cirugía, cuando hay un implante en el lugar quirúrgico.
- La infección puede relacionarse con la cirugía y compromete cualquier órgano o espacio diferente a la incisión, que fue abierto o manipulado durante el procedimiento quirúrgico.
Mínimo una de las siguientes condiciones:
- Drenaje purulento a través de un dren que es sacado de un órgano o espacio por la incisión.
- Microorganismos aislados de un cultivo tomado en forma aséptica de un líquido o tejido relacionado con órgano y espacio.
- Un absceso u otra evidencia de infección que envuelva el órgano o el espacio, que sea encontrado al examen directo durante reintervención, por histopatología o examen radiológico.
- Diagnóstico de infección de órgano y espacio por el cirujano que lo está atendiendo.
CLASIFICACIÓN DE LA HERIDA QUIRÚRGICA
Para los propósitos del seguimiento de los pacientes en el programa de vigilancia de la herida, ésta se continúa clasificando según el riesgo de contaminación en limpia, limpia – contaminada, contaminada y sucia, establecidos por el National Research Council de los Estados Unidos (1964) y adoptada por el American College of Surgeons, que está vigente actualmente.
a. Herida limpia
Herida quirúrgica no infectada en la que no se encuentra inflamación y en la que no se penetra el tracto respiratorio, digestivo, genital o urinario. En adición, las heridas limpias se cierran primariamente y, si es necesario, se drenan con sistemas de drenaje cerrados. Las heridas incisionales que ocurren en el trauma no penetrante se deben incluir en esta categoría si cumplen con estos criterios (7).
La frecuencia de infección no debe pasar del 2%.
b. Herida limpia – contaminada
Herida quirúrgica en la cual se penetra el tracto respiratorio, digestivo, genital o urinario bajo condiciones controladas y sin contaminación inusual. Específicamente, operaciones que comprometen el tracto biliar, el apéndice, la vagina y la orofaringe, se incluyen en esta categoría, teniendo en cuenta que no haya evidencia de infección o mayor rotura de la técnica quirúrgica.
La frecuencia de infección puede oscilar entre el 5-10%.
c. Herida contaminada
Heridas abiertas, frescas y accidentales. En adición, cirugías con falla mayor de la técnica quirúrgica estéril (Ej. masaje cardíaco abierto) o derrame abundante de líquido intestinal. Aquellas heridas en las cuales se encuentran signos de inflamación aguda no purulenta, se deben incluir en esta categoría.
La infección puede oscilar entre 10 y 20%.
d. Herida sucia
Heridas traumáticas viejas con retención de tejido desvitalizado o aquéllas que tienen infección clínica o víscera perforada. Esta definición sugiere que los organismos causantes de la infección postoperatoria estaban presentes en el campo operatorio antes de la cirugía. La infección puede ocurrir en más del 20%
El conocimiento de las bacterias que más comúnmente causan las infecciones de sitio operatorio es muy importante tanto para seleccionar el tipo de antibiótico a administrar, ya sea de uso profiláctico o terapéutico. Así en las cirugías limpias el Staphylococcus epidermidis es el germen dominante, mientras que cuando se realizan cirugías limpias – contaminadas, contaminadas o sucias, las bacterias involucradas son grampositivas y gramnegativas, tanto aeróbicas como anaeróbicas.
Para que se produzca una infección debe haber un imbalance entre el huésped, el medio ambiente y el germen; sin embargo, hay algunos agentes predisponentes directos de infección.
Los riesgos intrínsecos principales (relacionados con el paciente) son:
- Desnutrición y depleción proteica.
- Edad avanzada.
- Enfermedades asociadas (diabetes, cáncer, enfermedad vascular crónica).
- Obesidad.
- Alteración de la función inmune por enfermedad o por regímenes terapéuticos.
- Falla orgánica crónica (falla renal, falla hepática, enfermedad pulmonar crónica).
- Perfusión tisular disminuida (shock, vasoconstricción, enfermedad isquémica).
- Infección recurrente en un lugar remoto.
- Catéteres invasores.
- Fumadores.
Hospitalización prolongada.
Riesgos extrínsecos principales (relacionados con la cirugía) son:
- Duración del lavado quirúrgico.
- Rasurado.
- Vestido quirúrgico.
- Duración de la cirugía.
- Ventilación.
- Instrumental.
- Clasificación de la herida quirúrgica.
- Técnica quirúrgica.
- Hemostasia deficiente.
- Espacio muerto.
- Trauma.
- Antisepsia de la piel.
- Preparación de la piel.
- Antibióticos profilácticos.
- Esterilización.
- Cuerpo extraño.
- Microflora exógena (7).
Por lo anterior, el Center of Disease Control (CDC) de Atlanta determinó el uso de puntajes para definir el riesgo de infección conforme a tres factores, agrupados por The National Nosocomial Infection Surveillance (NNIS):
- Clasificación ASA (estado físico previo del paciente).
- Procedimiento quirúrgico clasificado como contaminado.
- Cirugía mayor de 2 horas.
Estos factores definen un puntaje de 0 a 3, que está directamente relacionado con el riesgo de infección, así:
- 0 corresponde al 1%
- 1 corresponde al 3%
- 2 corresponde al 7%
- 3 corresponde al 15% (2)
El SENIC (Study Efficacy of Nosocomial Infection Control), realizó un estudio que es también predictor del riesgo de infección teniendo en cuenta cuatro parámetros:
- Cirugía de más de 2 horas.
- Procedimiento contaminado.
- Procedimiento abdominal.
- Tres o más diagnósticos clínicos.
Para este caso se da un puntaje de 0 a 4, cuya relación con el riesgo de infección es la siguiente:
- 0 corresponde al 1%
- 1 corresponde al 3%
- 2 corresponde al 9%
- 3 corresponde al 18%
- 4 corresponde al 27% (2,7)
Los antibióticos profilácticos previenen las infecciones de sitio operatorio. De hecho, su efecto ha influido positivamente en la evolución de la cirugía moderna. Su costo-efectividad ha sido plenamente justificado en diferentes procedimientos quirúrgicos complejos al demostrarse que es menor el costo de prevenir una infección que tratarla. Algunos estudios han demostrado muy buenos resultados en diferentes tipos de cirugía limpia y limpia-contaminada sin importar el tipo de antibiótico (10).
INDICACIONES DE PROFILAXIS CON ANTIBIÓTICOS
- Las consecuencias de la herida infectada pueden ser desastrosas aun cuando la frecuencia de infección en la herida sea baja.
- La frecuencia de infección de la herida sea considerable, aunque rara vez ponga en peligro la vida del paciente.
- El paciente tenga alteración en su sistema de respuesta inmunitaria que cualquier infección, no importa cuán pequeña sea, tenga posibilidades de volverse sistémica y por lo tanto fatal.
De tal manera que los antibióticos profilácticos están claramente indicados en pacientes sometidos a cualquier tipo de cirugía limpia-contaminada y en aquellas cirugías limpias en las cuales se realiza implante de cuerpo extraño. De hecho algunos datos recientes sugieren que los antibióticos profilácticos pueden ser de valor en los procedimientos limpios sin implante de cuerpo extraño.
Una de las controversias más importantes en la actualidad es la duración postoperatoria de la profilaxis. Existen estudios donde se encuentra la misma eficacia profiláctica al utilizar una sola dosis preoperatorio, o cuando mucho, otra dosis transoperatoria en procedimientos quirúrgicos prolongados que cuando se administran ciclos de 24 y 48 horas postoperatorias. Esta eficacia es evidente aún en pacientes inmunocomprometidos. Se debe enfatizar que los antibióticos profilácticos nunca pueden sustituir la excelencia en la técnica quirúrgica, en la selección del paciente y del procedimiento quirúrgico a realizar y en el manejo médico postoperatorio (10).
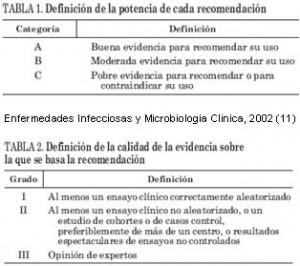
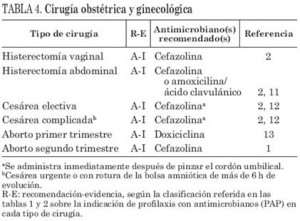
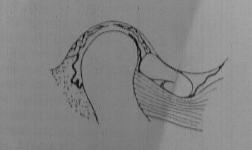
Las recomendaciones para la profilaxis con antimicrobianos en cirugía que se indican a continuación se califican según la potencia de la recomendación y según la calidad de la evidencia de ésta, como se describe en las tablas 1 y 2. El antimicrobiano recomendado se ha elegido sobre la base de los estudios referidos en las tablas y/o a los principios generales de la PAP anteriormente enunciados. Las recomendaciones específicas para la profilaxis con antimicrobianos en los distintos tipos de cirugía se recogen en las tablas 3 a 12 (11).

Enfermedades Infecciosas y Microbiología Clínica, 2002 (11)
Enfermedades Infecciosas y Microbiología Clínica, 2002 (11)
Enfermedades Infecciosas y Microbiología Clínica, 2002 (11)
Enfermedades Infecciosas y Microbiología Clínica, 2002 (11)